 まもりさん
まもりさん最近肉芽の色が悪くなって治らなくなってきました…



もしかしたらクリティカルコロナイゼーションかもしれないですね



クリティカ…??



あまりなじみのない言葉ですよね
でも創を治すうえで確実に必要な知識なんですよ
ということで、今回は褥瘡における細菌の影響についてお話ししたいと思います
ということで、今回は創が治らない原因”TIME+α”のうちの"I"感染と炎症についてのお話です。
ちなみに”TIME+α”??という方は、以下のページの冒頭をご参照ください。
②深い褥瘡攻略の道標 ”TIME+α”のT(壊死組織/活性のない組織)
今回のテーマ、”感染/炎症”の原因となるのは細菌や真菌などの微生物です。
実は褥瘡に菌が増殖すると大きく2つの問題を生じるのです。
始めにその2つの問題について簡単に説明します。
目次
TIMEのI Infection or inflammation(感染/炎症)による2つの問題とは?
1 感染症
創部に菌が増殖することで問題となる一つ目は感染症です。
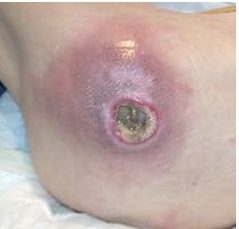
”皮膚の感染症”というと、下の写真のような、いわゆる“発赤・腫脹・熱感・圧痛”を4徴とする蜂窩織炎を想像される方が多いと思います。

しかし、実は、褥瘡では”壊死性軟部組織感染症”といって、しばしば致死的となり緊急性の高い感染症を合併することがあるのです。
しかも、この壊死性軟部組織感染症は発熱を生じないことも少なくなく、さらには発赤・腫脹のような見た目の変化も蜂窩織炎ほどはっきりしないこともあり(下写真参照)、しばしば見逃されてしまっているのです。
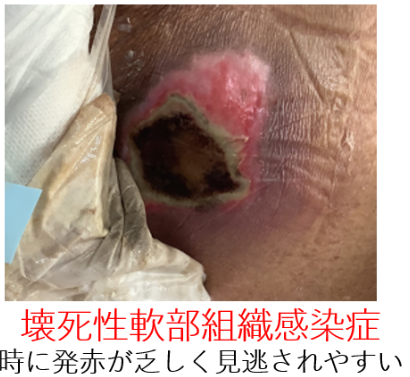

2 クリティカルコロナイゼーション
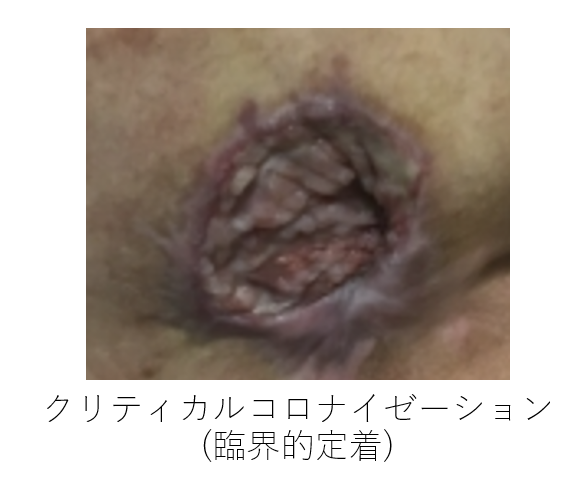

さらに、菌の増殖によりもう一つやっかいなことがあります。
それは、上の写真のように見た目に発赤腫脹のような感染兆候がなくても、実は創部に菌が増殖していて、それにより傷が治りにくなっている、"クリティカルコロナイゼーション(日本語では臨界的定着)"という状態です。
このように、褥瘡における菌の増殖は、致死的になるような重症感染から傷の改善を遅らせるようなクリティカルコロナイゼーションまで非常に幅広い病態が存在するのです。
では、それぞれについて詳しく話していきます。
1、褥瘡における感染症(壊死性軟部組織感染症を中心に)
褥瘡感染を学ぶ上で大切なことがあります。それは
褥瘡感染のほとんどは壊死組織を有する
ということです。そのため、特に深い褥瘡で壊死組織が付着してる場合は常に感染のリスクを考え、可能であれば早期に壊死組織除去することが褥瘡の感染を制御する上で非常に大切です。
もう一つ、逆に褥瘡創部に壊死組織がなければ、感染を生じている可能性は低い、ともいえます。
では、このことをふまえ、壊死組織が付着した創が感染しているかどうかを早期に発見するためのポイントと対策法についてお話ししていきます。
1-1壊死性軟部組織感染症とは
褥瘡感染で最も気を付けないといけないのが、命に係わる感染症です。致死的な褥瘡感染として重要なのが壊死性軟部組織感染症です。
壊死性軟部組織感染症とはすごくコンパクトにまとめると、文字どおり”軟部組織(真皮・皮下組織・筋膜・筋肉)の壊死を伴う感染症”です。
実は、壊死性軟部組織感染症にはいくつかのタイプに分かれ、経過が多少異なります。例えば、A群連鎖球菌による壊死性軟部組織感染症は分~時間単位で急激に拡大するため超緊急な対応が必要です。しかし、褥瘡における壊死性軟部組織感染症の拡大速度はもう少し緩やかです(もちろん早急な対応は必要ですが)。
さらに、冒頭でも説明したように、蜂窩織炎に比べてより深いところに感染巣があることが多いため、感染の4徴である"発赤・腫脹・熱感・圧痛"がはっきりせず、発熱するのは約半数ほどといわれており、見逃されやすいです。
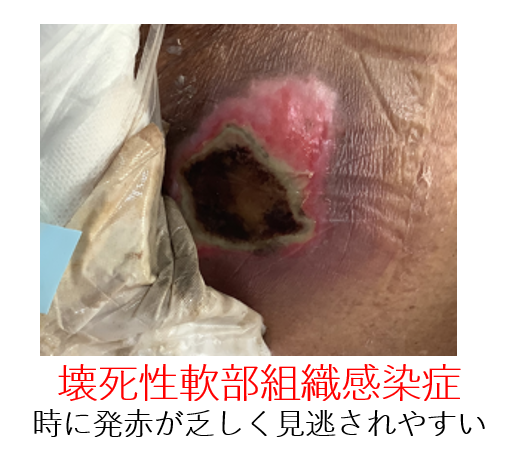

では、この壊死性軟部組織感染症を、どのようして早期に発見すればよいでしょうか?
次に、壊死性軟部組織感染症を早期に気づくためのポイントについてお話しします。
1-2壊死性軟部組織感染症を早期に発見するポイント
先ほどからお話ししているように、壊死性軟部組織感染症はいくつかの所見を総合して考えないと診断にたどりつけません。病院であればエコーやCT、MRIなども有用ですが、それでも確定診断には至りません。
そこで以下のような、壊死性軟部組織感染症の可能性が高いか低いかを評価するためのスコアが提唱されています。これは、”PHONES For Surgical doctor score”といってそれぞれの頭文字が壊死性軟部組織感染症をより疑う所見となっています。合計9項目の当てはまるもの一つにつき1点として、合計何点になるかを計算します。
以下にPHONES For Surgical scoreを示します。
褥瘡に伴う壊死性軟部組織感染症を疑うポイント PHONES For Surgical Doctor score
□ P(pressure systolic):収縮期血圧<90mmHg
□ H(Hemorrhagic bullae):血疱
□ O(out of proportion pain):皮膚所見に不釣り合いな痛がり方
□ N(Necrotic skin):皮膚の壊死
□ E(Erythema progressing margins):発赤の進行性の拡大
□ S(altered sensorium):意識変容(+Sensorium altered:皮膚の感覚障害)
□ For(Fluctuance):皮膚の波動(皮下に液体の貯留)
□ Surgical(Surgery within 90 days):発症90日以内の手術歴
□ Doctor(Diarrhea):下痢
(Alayed KA,Tan C,Daneman N:Red flags for necrotizing fascilitis:A case control study,It J Infect Dis,36:15-20,2015)
0点:壊死性軟部組織感染症の可能性は極めて低い
3点以上:壊死性軟部組織感染症の可能性は極めて高い
3つ以上の項目が当てはまったら、PHONES For Surgical Doctor=外科医に電話しろ!、ということです。覚えやすいですね。
それ以外にも、個人的に有用だと思うのは、finger testです。これは、以下の写真のように壊死組織をデブリードマンした際に、ポケット形成を認める場合、ポケット内に指を入れると壊死組織が裂けて指が奥に簡単に入っていく、というテストです。これは診断に有用なだけでなく、壊死した軟部組織がどの程度拡大しているか、さらには指を入れた深部から排膿があれば深部に膿瘍形成が疑われる、などある程度の感染の程度を把握するのにも有用です。
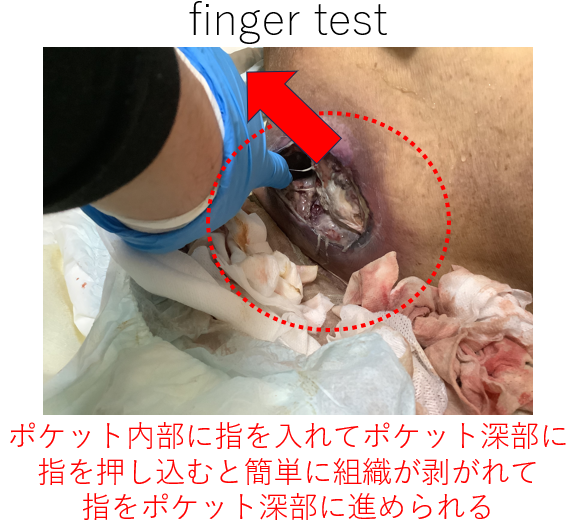

では、次に、壊死性軟部組織感染症が疑われた場合の対処法についてお話しします。
1-3壊死性軟部組織感染症が疑われた場合の対処法
壊死性軟部組織感染症の対処法、主に3つのポイントがあります。
壊死性軟部組織感染症が疑われた際の対処法
1、十分な壊死組織のデブリードマン
2、壊死組織をデブリードマンした深部から排出される膿または混濁液の塗抹・培養
3、広域の抗生剤全身投与
では、それぞれについてもう少し詳細に説明します。
1-3-1壊死組織のデブリードマン
壊死組織を伴う感染症は、抗生剤の外用剤や全身投与だけで感染をコントロールすることはできません。
なぜなら、抗生剤の投与では壊死組織内の菌の増殖は抑えられないからです。
そのため、抗生剤投与と共に、十分な壊死組織のデブリードマンが必要です。ただ、壊死組織が筋膜や筋組織などかなり深部に至るため、デブリードマンにおいて思わぬ大出血を生じるリスクがあります。また、しばしば壊死組織がポケットのかなり深部にまで至っていることもあり、電気メスなどで皮膚を切開し、ポケット深部の壊死組織を除去する必要があることも少なくありません。そのため、皮膚切開が難しい場合は、速やかにそれらの施術が可能な医療機関に紹介することが重要となります。
1-3-2 壊死組織をデブリードマンした深部から排出される膿または混濁液の培養
そして、壊死性軟部組織感染症の起因菌は、グラム陽性球菌(MRSA含むブドウ球菌など)、グラム陰性桿菌(ESBL産生菌などの耐性菌を含む)、嫌気性菌など多種多様の細菌が原因となり、時には混合感染もみられるため、原因菌を特定するために、デブリードマン施行時に深部より排出される膿(または混濁液)を塗抹培養検査に提出して、原因菌を特定することが大切です。
1-3-3 広域な抗生剤の投与
上述の通り、壊死性軟部組織感染症の起因菌は多種多様で、耐性菌の可能性もあります。 そのため、特に重症度が高い場合には、以下のような複数の抗生剤投与が推奨されます。
重症度が高い場合に推奨される抗生剤
・MRSAに対して:バンコマイシン
・MRSA以外の感染症に対して:メロペネム
・毒素産生抑制として:クリンダマイシン
培養結果が出たらde-escalationしていく
このように、壊死性軟部組織感染症含め、褥瘡感染は複合的な治療が必要となります。
そのため、手に負えないと感じたら、速やかに対応可能な医療機関に紹介することも大切です。
2、クリティカルコロナイゼーション(臨界的定着)
2ー1、クリティカルコロナイゼーションとは
クリティカルコロナイゼーション(名前が長いので以下「クリコロ」と略します)って聞いたことあるでしょうか?クリコロを簡単に言えば、以下のようになります。
クリコロとは、いわゆる発赤・腫脹・熱感・圧痛などの皮膚感染症の症状はみられないが、菌の増殖により創が治りにくくなる状態
皮膚潰瘍で菌が増殖することによる悪影響といえば蜂窩織炎などの感染症を考えがちですが、実は菌の増殖は感染症にいたらずとも、創の治りに影響するのです。
なぜ菌の増殖が創傷治癒を遅らせるのか、それは菌の増殖により炎症を生じるため、その炎症が正常肉芽組織にも多少なりとも悪影響をおよぼしたり、肉芽形成で必須となる細胞外マトリックスを分解するMMPが増加することなどが考えられています。
そして、衝撃の事実があります。それは…
慢性(1か月以上経過した)皮膚潰瘍の6~9割はクリコロの状態
しかも、見た目でクリコロかどうかわからないことも少なくない
つまり長期にわたる皮膚潰瘍は、知らぬまに菌の増殖により治りにくい傷になっていることが非常に多いのです。
とはいっても、クリコロかどうかを見分けるすべはないのでしょうか?
2-2クリティカルコロナイゼーションの見分け方
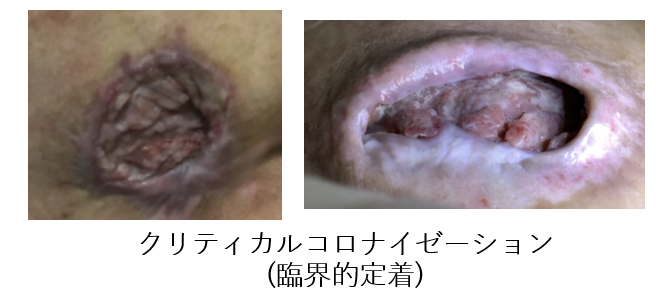

クリコロかどうか見分ける一つのポイントは、創部の色です。上の写真の皮膚潰瘍のように肉芽色がくすんできたり(左側)、肉芽表面に苔のようなものが付着して白っぽく変化したり(右側)することがあります。
また、新たな壊死組織を生じたり、浸出液が増えたり、異臭がしたりすることもあります。
ただ、そのような変化が分かりにくいことも少なくありません。
皮膚潰瘍が治りにくい場合は、その原因の一つとしてクリコロを疑う必要があります。
そして、クリコロに至った皮膚潰瘍にはもう一つの問題があります。
2-3クリティカルコロナイゼーションもう一つの問題
クリコロのもう一つの問題…それは
クリコロを生じた皮膚潰瘍に付着する細菌は、高率にバイオフィルムを形成している=抗菌作用のある外用剤や全身投与が効きにくい
ということです。
バイオフィルム??という方もいるかもしれませんので、簡単にいいますと、”バイオフィルムとは菌の周りにバリアを形成している状態”です。


なぜ、バリア形成が問題になるかといいますと、”バリアの中に免疫細胞や抗生剤が届かないため、菌の増殖が抑えられない”、のです。
これは、困りました。
クリコロに至りやすい持続的な炎症や壊死組織をともなう創部環境は、どうやら菌のバイオフィルム形成にも有利に働くようです。菌の巧みな生存戦略ですね。
では、このクリコロ+バイオフィルムに対して、どのように対策していけばよいのでしょうか?


ちなみに、さきほどクリコロかどうかの判断は難しい、というお話をしましたが、実はバイオフィルムは可視化することができます。それが上記の検出ツールです。このシートを創部にあてて特殊な液をつけると、バイオフィルムがあれば左のシートのように青く変化します。褥瘡が治りにくい場合、クリコロ+バイオフィルムの可能性を考えないといけないため、試す価値はありますが、保険適応ではなく高額(1枚1000円以上)のためなかなか調べるハードルは高いです。 潰瘍の状態や改善しにくいなどの臨床所見でクリコロ+バイオフィルムの存在を推測するのが現実的かと思います。
2-4 クリコロ+バイオフィルムへの対策
では、クリコロ+バイオフィルムをどのように対策するのかお話ししたいと思います。
クリコロ+バイオフィルムへの対策法はおおまかに2つ、①クリコロ+バイオフィルムの状態に至らせないように、日頃から十分な予防対策を行う、②クリコロ+バイオフィルムに至ってしまったら様々な治療を組み合わせて行う、ということです。
では、それぞれについて詳細をお話ししていきます。
2-4-1クリコロ+バイオフィルムにいたらせないための予防対策
では、具体的にどのような予防を行えばよいかお話ししていきます。
これらを駆使することで、クリコロにならないよう、また、なってしまっても改善するように、対策し続けることが大切です。それぞれの詳細は別ページを参考にしてください。
ここでは簡単に概略を説明します。
壊死組織に付着した細菌は抗生剤の塗り薬や全身投与でも十分に抑えることはできません。
そのため、壊死組織が残存していると速やかに細菌は増殖し、クリコロ+バイオフィルムの状態になってしまいます。褥瘡治療②でお話ししましたように、おすすめはゲーベンクリームで菌の増殖を抑えつつ、壊死組織を浸軟させて、定期的に診察し外科的デブリードマンをこまめに行うことです。
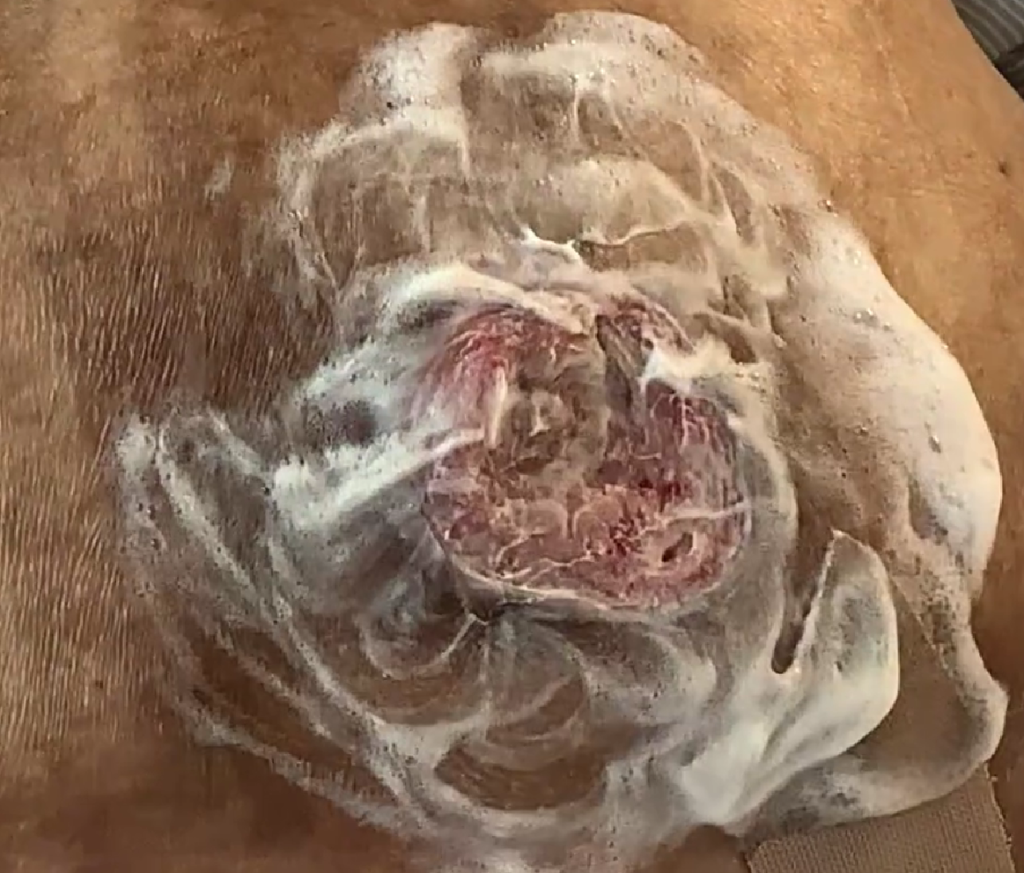

加えて、連日の洗浄も非常に重要と考えています。基本的に細菌は周囲皮膚から創部に付着することが多いと考えられているため、創部周囲の皮膚をかなり広範囲に泡洗浄剤で洗浄することが大切です(創部から10㎝以上離れた皮膚まで洗浄することが推奨されています)。そして、ある程度の時間をかけて(明確な洗浄時間の目安はありませんが、個人的には手洗いに準じて20秒以上)泡洗浄したうえで、十分な水道水で洗い流します。
次に、抗菌作用のある外用剤を塗ります。ここで大切なのはゲンタシン軟膏などの抗生剤含有外用剤は週単位で使用すると耐性菌を生じますので、ゲーベンクリームなど銀含有外用剤や、カデックスなどのヨード配合外用剤など耐性菌を生じにくい外用剤を選択します。
そして、軟膏をたっぷり塗ったあと、テープの固定方法も実は重要です。


よくみかけるのが左側のようにフィルムでガーゼを完全に密封する処置です。これでは特に深くて大きい浸出液の多い創では、菌が逃げられず速やかにクリコロ+バイオフィルムの状態になります。
そのためガーゼは浸出液の逃げ道を作るため4隅のみで固定し、中央は浸出液の逃げ道を作ることをおすすめします。
マルチフィックス®などのフィルムテープは使用してもよいですが、5㎝幅のもののみを使用し、密封しないようにしています。
このような常に菌を抑え続ける処置を行うことで、クリコロ+バイオフィルムへの移行はかなり軽減できると考えています。
そのためには、処置を行う全員がこれらの適切な処置について熟知している必要があり、周知していくことも併せて大切なポイントです。
2-4-2 それでもクリコロ+バイオフィルムに移行してしまったら
今までの対応を十分に行っても様々な原因でクリコロ+バイオフィルムの状態になってしまうことはあります。
その場合の対策法として、2024年の褥瘡学会にてフルタメソッドでご高名な古田先生から以下のような提案がなされていました。
クリコロ+バイオフィルムの治療法
1 (特にぬめりに白苔が付着している場合):塗抹・培養を行う、または、顕微鏡検査を行い、糸状菌が見つかれば、カンジダなどの真菌症の可能性を考え、ルリコン軟膏などを白苔が消失するまで塗布する
2 白苔に乏しいぬめりの場合:ヨードホルムガーゼをぬめりの範囲の2倍の大きさに切り、二つ折りにしてぬめりのあるところに貼付。さらにゲーベンクリームやカデックスなどの抗菌作用のある外用剤を塗布する
実は、私以前は口腔ケア用ブラシでこすることを提案していたのですが、この講演では創部表面を痛めることは避けた方がよいというお話がありました。
じつは私ヨードホルムガーゼによるクリティカルコロナイゼーション対策は未経験ですので、また、試した経過をみてアップしたいと思います。

ちなみに、ゲーベンクリームとカデックスなどのヨード外用剤のどちらがおすすめかといいますと、個人的には特に臀部褥瘡に対してはゲーベンクリームを好んで使用しています。実はバイオフィルムには銀含有外用剤よりヨード配合外用剤の方が有効ではないかといわれています。それならなぜゲーベンクリームを選ぶかといいますと、TIMEを総合しての結果です。ゲーベンクリームはT:壊死組織を浸軟させ剥がれやすくし、I:感染も抑えつつ、M:凹んだ創は肉芽が盛り上がらないと治りませんが、そこで必須となる細胞外マトリックス形成作用があると考えられており、実際肉芽が増殖しやすいという印象があるためです。ただ、浮腫のある足など浸出液が多い下肢ではカデックスの方が有効なこともあります。この辺りは確実な正解はありませんので、使用後の経過で判断するのも一つの方法です。


ほとんど凹みのないような浅くて小さい創に関しては、創傷被覆材がお勧めです。特にアクアセルAgアドバンテージやソーバクトはバイオフィルムに有効と考えられておりますので、浅くてもぬめりがあるなどクリコロが疑われるような創に対しては選択肢になると思います。創傷被覆材のおすすめポイントは、処置の回数を減らせるため、医療従事者やご家族の労力を減らすことができます。ただ、時に創傷被覆材は密封する治療になりますので、浸出液が多い創では適切に使用することが大切となります。創傷被覆材の詳細な使用法につきましては以下のページに記載してありますので参考にしてください。
褥瘡治療⑦創傷被覆材を適切に使おう
まとめ
では、TIMEの"I"感染・炎症のまとめです。
TIMEの”I”感染/炎症 まとめ
①時に致死的となる壊死性軟部組織感染症を見逃さない
②慢性の創は感染を生じていなくても、菌の増殖を抑えないと傷が治らない状態(クリティカルコロナイゼーション)になる可能性があり、早期から対策が必要
褥瘡が原因で患者さんが生命の危険に脅かされないためにも、創をより早く改善させるためにも菌の増殖を抑える知識や手技を周知・徹底することが大切です。
では、次回はTIMEの"M"創部の湿潤環境についてお話ししたいと思います。